لوپوس چیست؟
لوپوس یک بیماری خودایمنی مزمن است که در آن سیستم ایمنی بدن بیش از اندازه فعال شده و به بافت های سالم خودی حمله میکند. حملهی سیستم ایمنی میتواند منجر به آسیب مفاصل، پوست، و ارگانهای داخلی مانند کلیه ها، خون، قلب، ریه و مغز شود.
به علت پیچیدگی و درگیری بافتهای مختلف بدن، لوپوس بیماری هزار چهره نامیده میشود. 90% مردم مبتلا به لوپوس زنان هستند. این بیماری بیشتر افراد 15 تا 44 ساله را درگیر میکند.
لوپوس واگیردار نیست و از طریق روابط جنسی و یا راه های دیگر منتقل نمی شود. با این وجود، در موارد نادری زنان مبتلا به لوپوس، بیماری را به جنین خود منتقل میکنند که به آن لوپوس نوزادی میگویند.

انواع لوپوس
انواع مختلفی از لوپوس شناخته شده است که شامل موارد زیر میباشند:
- لوپوس اریتماتوز سیستمیک
- لوپوس اریتماتوز دیسکوئید یا لوپوس پوستی
- لوپوس ناشی از مصرف دارو
- لوپوس نوزادی
لوپوس اریتماتوز سیستمیک
لوپوس اریتماتوز سیستمیک (SLE) شناختهشده ترین و شایعترین نوع لوپوس است. منظور از سیستمیک این است که بیماری بر اندام های مختلفی اثر میگذارد. علائم بیماری میتواند خفیف تا شدید باشد. از آنجایی که این بیماری بر هر عضو یا سیستمی از بدن تاثیر میگذارد، شدیدتر از انواع دیگر است. نوع سیستمیک منجر به التهاب پوست، مفاصل، ریه، کلیه، خون و قلب میشود. تظاهرات بیماری به صورت دورهای است. در طول مدت زمان شعله ور شدن علائم شدیدی وجود دارد اما علائم پس از مدتی بهبود پیدا کرده و بعد دوباره ظاهر میشود.
لوپوس اریتماتوز دیسکوئید
علائم بیماری لوپوس اریتماتوز دیسکوئید یا لوپوس پوستی (DLE)، محدود به پوست بوده و بر ارگان های داخلی موثر نیست. در اثر این بیماری بثوراتی برروی صورت، گردن و پوست سر ایجاد میشوند. ناحیه ی درگیر بیماری ضخیم و پوسته پوسته شده و زخم میشود. بثورات ممکن است چند روز تا چند سال باقی مانده و عود کننده باشند.
به گفته سازمان لوپوس آمریکا 10 درصد از بیماران مبتلا به DLE به SLE پیشرفت میکنند. با این وجود، مشخص نیست که آیا این افراد از قبل مبتلا به SLE بودند و علائم پوستی داشتند، و یا اینکه DLE آنها به SLE پیشرفت کرده است.
لوپوس اریتماتوز پوستی تحت حاد
لوپوس اریتماتوز پوستی تحت حاد نوعی از لوپوس است که در آن ضایعات پوستی در بخشهایی از بدن که در معرض نور خورشید هستند، بروز پیدا میکند. اما این ضایعات سبب زخم نمیشوند.
لوپوس ناشی از مصرف دارو
مصرف برخی از داروها میتواند منجر به لوپوس شود. لوپوس ناشی از مصرف دارو 10 درصد از موارد لوپوس را به خود اختصاص میدهد. مطالعات نشان میدهد که 80 دارو سبب بروز علائم لوپوسی میشوند. برخی از این داروها عبارتند از:
- ضد میکروب: مانند تربینافین (ضد قارچ)، پیرازینامید (داروی توبرکلوزیس)
- داروهای ضد انعقاد: فنی توئین (دیلانتین)، والپروات
- داروهای آریتمی مانند کینیدین و پروکائین آمید
- داروهای موثر بر فشار خون مانند تیمولول (تیموپتیک) و هیدروکسیزین
- داورهای بیولوژیک مانند آنتی TNF-alpha، مانند اینفیلیکسیماب و اتانرسپت
لوپوس القا شده با دارو، پس از قطع مصرف دارو از بین میرود.
لوپوس نوزادی
این نوع از بیماری لوپوس بسیار نادر بوده و در برخی از نوزادانی که مادرشان دارای اتوآنتی بادی است ایجاد میشود. این اتوآنتی بادی ها از طریق جفت وارد خون جنین میشوند. ممکن است نوزاد مبتلا به لوپوس نوزادی در هنگام تولد دارای بثورات پوستی، مشکلات کبدی و یا شمارش پایین سلولهای خونی باشد. تقریبا 10 درصد نوزادان مبتلا به این بیماری، دارای کم خونی هستند. معمولا ضایعات پس از چند هفته از بین میروند. با این وجود، برخی از نوزدان با نقایص قلبی مادرزادی نیازمند به ضربان ساز (پیس میکر) هستند؛ این وضعیت تهدید کننده ی حیات است.
زنان مبتلا به SLE یا سایر بیماری های خودایمنی باید در طول مدت بارداری تحت مراقبت پزشک باشند.
علل ابتلا به بیماری لوپوس
لوپوس یک بیماری خودایمن است اما علت دقیق آن مشخص نیست.
چه مشکلی به وجود می آید؟
در حالت نرمال، سیستم ایمنی از بدن در برابر آنتی ژن های خارجی مانند ویروس، باکتری و میکروب ها محافظت میکند. این عمل با تولید پروتئین هایی تحت عنوان آنتی بادی انجام میشود. گلبولهای سفید یا لنفوسیتهای B مسئول تولید آنتی بادی هستند. اما در بیماری خودایمنی مانند بیماری لوپوس، سیستم ایمنی بین آنتی ژن های بیگانه و بافت سالم خودی تمایز قائل نمیشود. در نتیجه مستقیما علیه بافت طبیعی و آنتی ژنها آنتی بادی تولید میکند و این امر سبب تورم، درد و آسیب بافتی میشود.
معمولترین نوع اتوآنتی بادی که در بیماران مبتلا به لوپوس تولید میشود، آنتی بادی ضد هستهای (ANA) است. ANA با هستهی سلول که مرکز فرماندهی سلول است، واکنش میدهد.
اتوآنتی بادی ها در جریان خون حرکت میکنند؛ از آنجایی که غشای برخی از سلولها نسبت به این آنتی بادیها نفوذ پذیر هستند، اتوآنتی بادی وارد سلول میشود و به DNA موجود در هستهی این سلولها حمله میکند. به همین دلیل لوپوس برخی از ارگانها را تحت تاثیر قرار میدهد و بر برخی دیگر تاثیری ندارد.
چرا سیستم ایمنی دچار مشکل میشود؟
بعضی از ژنها به عملکرد سیستم ایمنی کمک میکنند. در بیماران مبتلا به SLE تغییرات در این ژنها سبب اختلال در فعالیت سیستم ایمنی میشود.
یک تئوری احتمالی مرتبط با مرگ سلولی است. مرگ سلولی پروسهی طبیعی در بدن است. دانشمندان معتقدند که به علت فاکتورهای ژنتیکی بدن سلولهای مرده را حذف میکند. باقی ماندن این سلول های مرده در بدن منجر به آزادسازی ترکیباتی میشود که عملکرد سیستم ایمنی را مختل میکند.
فاکتورهای خطر: هورمون، ژن و محیط
برخی از موارد فاکتور خطر بیماری لوپوس هستند. از جمله آنها میتوان به هورمون، ژنتیک، محیط و ترکیب این موارد اشاره کرد.
هورمونها
هورمون ها ترکیبات شیمیایی هستند که در بدن تولید شده و در کنترل و تنظیم فعالیت های سلولها و ارگانها نقش دارند.
هورمون از طریق موارد زیر میتواند به عنوان فاکتور خطر بیماری باشد:
جنس
سازمان ملی سلامت آمریکا نشان داد که زنان 9 برابر بیشتر از مردان مستعد لوپوس هستند. به همین دلیل ممکن است بین استروژن و لوپوس ارتباط وجود داشته باشد. مردان هم استروژن تولید میکنند اما سطح استروژن زنان بیشتر است. بررسیها در سال 2016 نشان داد که استروژن میتواند بر فعالیت سیستم ایمنی اثر گذاشته و در موشهایی که مستعد ابتلا به لوپوس هستند، سبب القای تولید اتوآنتی بادی شود. این نشان میدهد که چگونه اتوآنتی بادی میتواند زنان را بیشتر از مردان درگیر کند.
همچنین بررسیها در سال 2010 نشان داد که زنان مبتلا به لوپوس درد شدید و خستگی را در طول دورهی قاعدگی نشان میدهند و در این زمانها امکان شعله ور شدن بیماری وجود دارد.
شواهد کافی برای تایید نقش استروژن در ایجاد لوپوس وجود ندارد. اگر ارتباط وجود داشته باشد، داروهای برپایهی استروژن میتوانند وخامت بیماری را تنظیم کنند. با این وجود، مطالعات بیشتری پیش از تجویز این داروها مورد نیاز است.
سن
اگرچه بیماری لوپوس در هر سنی رخ میدهد اما شیوع آن در سنین 15 تا 45 سالگی بیشتر است. با این وجود، 20 درصد از موارد ابتلا به لوپوس پس از 50 سالگی بروز پیدا میکنند.
فاکتورهای ژنتیکی
نژاد
احتمال ابتلا به بیماری در افراد رنگین پوست 2 تا 3 برابر بیشتر از افراد سفید پوست است. همچنین این بیماری در زنان هیسپانیک، آسیایی و بومی آمریکا شایعتر است.
سابقه خانوادگی
احتمال ابتلا به بیماری لوپوس در فردی که یکی از نزدیکان اول و یا دوم مبتلا هستند بیشتر است. دانشمندان برخی از ژنهای موثر در لوپوس را شناسایی کردند اما شواهد کافی برای اثبات تاثیر این ژنها بر وقوع بیماری وجود ندارد. در مطالعاتی که برروی دوقلوهای همسان انجام شد، دریافتند که ممکن است یکی از دوقلوها مبتلا به لوپوس باشد در حالیکه دیگری سالم است. حتی اگر هردو در شرایط و محیط یکسان رشد کنند.
در سال 2017، نشان داده شد که اگر یکی از دوقلوها مبتلا به لوپوس باشد، امکان بروز لوپوس در دیگری 25 درصد است. با این وجود، ممکن است لوپوس در افراد بدون سابقه خانوادگی لوپوس هم رخ دهد. اما ممکن است بیماری خودایمنی دیگری در افراد خانواده وجود داشته باشد. مثالهای بیماری خودایمنی شامل تیروئیدیت، کمخونی همولیتیک و ترومبوسیتوپنی ترومبوتیک ایدیوپاتیک هستند. برخی مطالعات نشان میدهد که تغییرات در کروموزوم X میتواند منجر به ایجاد لوپوس شود.
فاکتورهای محیطی
فاکتورهای محیطی مانند ترکیبات شیمیایی و ویروس ها، میتوانند در افرادی که از نظر ژنتیکی مستعد ابتلا به لوپوس هستند، سبب ایجاد این بیماری شود.
برخی از این عوامل عبارتند از:
- سیگار: افزایش شمار مبتلایان به بیماری لوپوس در سالهای اخیر میتواند مرتبط با مواجهه با سیگار باشد.
- مواجهه با نور خورشید: برخی معتقدند که نور خورشید میتواند در بروز بیماری موثر باشد.
- داروها: تقریبا 10 درصد از موارد بیماری لوپوس میتواند به دلیل مصرف داروهای خاص باشد.
- عفونتهای ویروسی: این موارد میتواند سبب تشدید علائم در بیماران مستعد SLE باشد.
میکروبیوتای دستگاه گوارش
اخیرا دانشمندان دریافتند که میکروبیوتای دستگاه گوارش در ایجاد بیماری لوپوس موثر هستند. برخی معتقدند که تغییرات خاص در میکروبیوتای انسان و موشهای مبتلا به لوپوس دیده شده است. با این وجود، تحقیقات بیشتری در این زمینه مورد نیاز است.
آیا کودکان در خطر هستند؟
لوپوس در کودکان کمتر از 15 سال نادر است. مگر اینکه کودک از مادر مبتلا به این بیماری متولد شود. در این مورد، کودک میتواند مبتلا به لوپوس همراه با مشکلات قلبی، کبدی و پوستی شود. در نوزادان با لوپوس نوزادی احتمال ابتلا به دیگر بیماریهای خودایمنی در طول زندگی افزایش پیدا میکند.
علائم بیماری لوپوس
علائم لوپوس در زمان های شعله ور شدن بیماری تظاهر پیدا میکند. در فاصله بین موارد شعله ور شدن، بیمار دورهی بهبودی را گذرانده و علائمی ندارد.
طیف وسیع علائم بیماری لوپوس شامل:
- خستگی
- کاهش اشتها و کاهش وزن

- درد یا تورم مفاصل و عضلات
- تورم پاها یا اطراف چشمها
- تورم غده ها یا گره های لنفاوی
- بثورات پوستی پروانهای شکل و یا خونریزی زیر پوست
- زخم دهانی
- حساسیت به نور خورشید
- تب
- سردرد
- درد قفسه سینه در هنگام تنفس
- ریزش غیرمعمول مو
- رنگ پریدگی و یا کبودی انگشت ها از سرما و یا استرس (نشانه های رینود)
- آرتریت
- سندرم شوگرن که با خشکی چشم و گلو همراه است
لوپوس بر اندامهای مختلف اثر میگذارد
اثر لوپوس بر دیگر سیستم های بدن
بیماری لوپوس میتواند بر سیستمهای زیر تاثیرگذار باشد:
کلیه ها: التهاب کلیه ها (نفریت) سبب اختلال در حذف ترکیبات زائد و سموم میشود. از هر سه بیمار مبتلا به لوپوس، یک نفر دارای مشکلات کلیوی است.
ریه ها: برخی از بیماران دچار پلوریت میشوند. پلوریت یک وضعیت التهابی است که منجر به درد قفسه سینه در هنگام تنفس و پنومونی میشوند.
سیستم عصبی مرکزی: گاهی اوقات لوپوس میتواند بر مغز و سیستم عصبی مرکزی اثر بگذارد. علائم شامل سردرد، گیجی، افسردگی، اختلال حافظه، تشنج، سکته و یا تغییرات رفتاری است.
عروق خونی: واسکولیت یا التهاب عروقی ممکن است در لوپوس رخ داده و بر روی جریان خون اثر بگذارد.
خون: لوپوس میتواند منجر به کم خونی، لکوپنی (کاهش گلبولهای سفید) و یا ترومبوسیتوپنی (کاهش پلاکتها) شود.
قلب: اگر التهاب برروی قلب اثر بگذارد، منجر به میوکاردیت و اندوکاردیت میشود. همچنین این بیماری بر غشای اطراف قلب هم تاثیر گذاشته و منجر به پریکاردیت میشود. اندوکاردیت میتواند سبب آسیب دریچه های قلبی و ضخیم شدن سطح این دریچه ها شود. به این ترتیب مورمور قلبی یا شنیدن صداهای غیرطبیعی احساس میشود.
دیگر مشکلات مرتبط با بیماری لوپوس
عفونت: این بیماران مستعد عفونت هستند چرا که هم لوپوس و هم درمان آن سبب تضعیف سیستم ایمنی میشود. عفونت های شایع شامل عفونت دستگاه ادراری، عفونت دستگاه تنفسی، عفونت قارچی، سالمونلا، هرپس و زونا میباشد.
مشکل بافت استخوانی: در این حالت جریان خون ورودی به مغز استخوان کاهش یابد. شکستگی های ریز در استخوان اتفاق افتاده و نهایتا استخوان دچار کلپس میشود. لوپوس تا حد زیادی مفصل ران را درگیر میکند.
مشکلات بارداری: در زنان مبتلا به لوپوس خطر سقط جنین، تولد نوزاد نارس و پره اکلامپسی بیشتر است. در پره اکلامپسی فشار خون مادر بالا میرود.
دسته بندی: 11 علامت
انجمن روماتولوژی آمریکا برای تایید تشخیص لوپوس از دستهبندی استاندارد استفاده میکند.
اگر فردی حداقل 4 معیار از 11 معیار زیر را داشته باشد، پزشک به وجود لوپوس شک میکند.
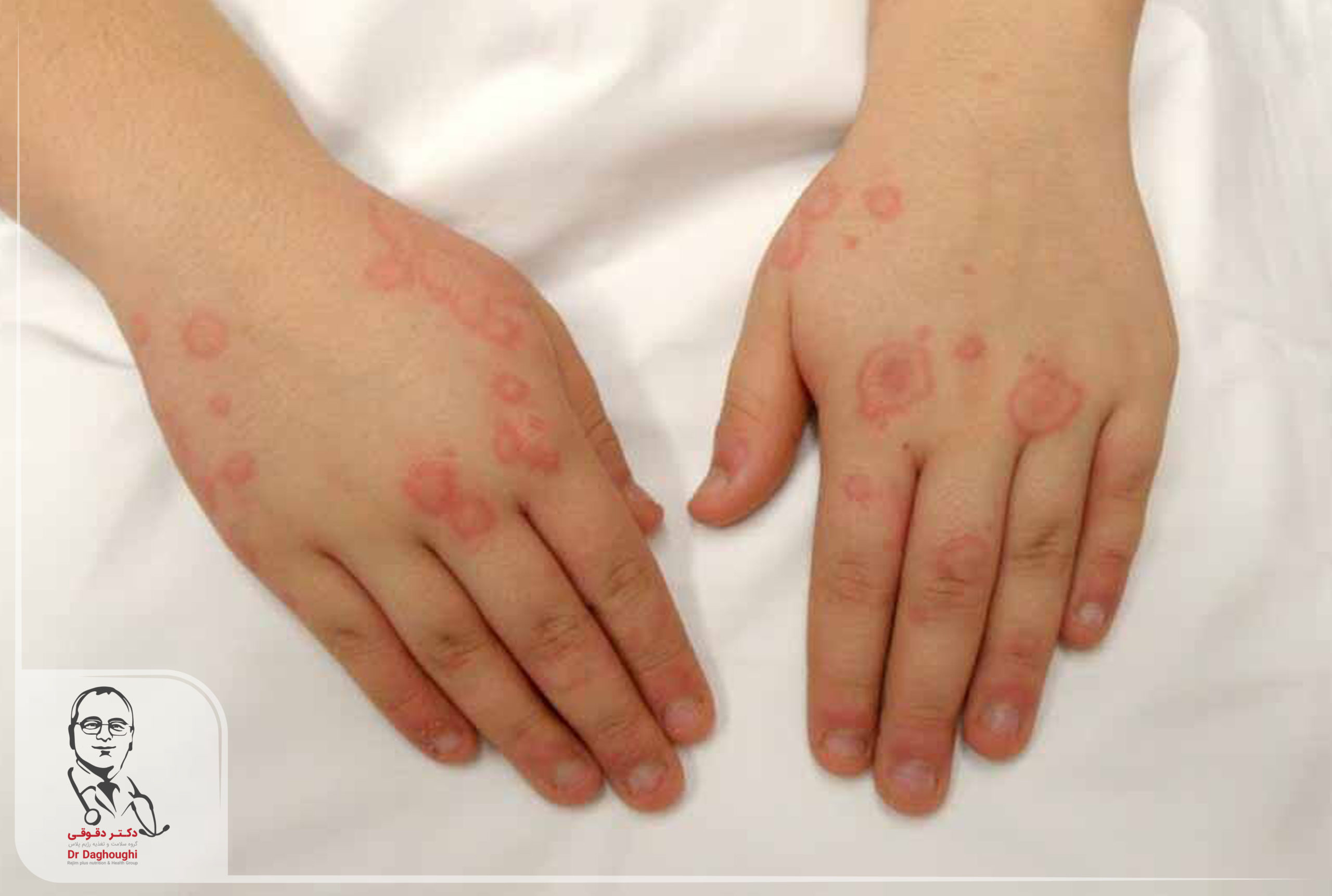
- بثورات روی گونه: جوشهای پروانهای شکل که برروی گونه و بینی دیده میشوند
- بثورات دیسکوئید: لکه های قرمز رنگ
- حساسیت به نور: بثورات پوستی پس از مواجهه با نورخورشید ایجاد میشوند.
- زخم های بینی و دهان: که معمولا بدون درد هستند.
- آرتریت غیر فرسایشی: این موارد استخوان اطراف مفاصل را تخریب نمیکنند اما سبب تورم و تجمع مایع در دو یا تعداد بیشتری مفصل میشوند.
- پری کاردیت یا پلوریت: التهاب غشای اطراف قلب (پریکاردیت) و ریهها (پلوریت)
- مشکلات کلیوی: سطح بالایی از کستهای پروتئینی و سلولی در ادرار نشان دهنده ی مشکلات کلیوی است.
- اختلالات عصبی: بیمار دارای علائم تشنج، روانپریشی یا مشکلات مربوط به تفکر و استدلال است
- مشکلات هماتولوژیکی (خونی) : کم خونی همولیتیک، با کاهش تعداد گلبولهای سفید و پلاکتها
- بیماریهای ایمونولوژیک: در این بیماران آنتی بادی علیه DNA دو رشته ای، آنتی بادی Sm یا آنتی بادی علیه کاردیولیپین وجود دارد.
- ANA مثبت: با وجود عدم مصرف دارو، آزمایشها برای ANA مثبت است.
با این حال، گاهی اوقات موارد اولیه و خفیف بیماری تشخیص داده نمیشوند زیرا علائم لوپوس اختصاصی نیستند. از طرفی، برخی از آزمایشهای خونی میتوانند منجر به مثبت کاذب شوند چون افراد سالم هم میتوانند آنتی بادی هایی که در بدن این افراد وجود دارد را داشته باشند.
تشخیص بیماری لوپوس
ممکن است تشخیص بیماری لوپوس به علت وجود علائم متنوعی که مشابه با علائم بیماریهای دیگر هستند، سخت باشد. پزشک با بررسی علائم، معاینات فیزیکی و تاریخچهی پزشکی بیماری لوپوس را تشخیص میدهد. همچنین 11 شاخصی که در بالا ذکر شد هم در نظر گرفته میشود. ممکن است پزشک برخی آزمایشهای خونی و دیگر بررسی های آزمایشگاهی را درخواست دهد.
نشانگرهای زیستی (بیومارکرها)
نشانگرهای زیستی شامل آنتی بادیها، پروتئینها، ژنتیک و دیگر فاکتورهایی هستند که میتوانند به پزشک نشان دهند که چه اتفاقی در بدن افتاده و بیمار چه پاسخی به درمان داده است. این موارد حتی درصورتی که بیمار علائم نداشته باشد میتوانند به تشخیص بیماری کمک کنند. لوپوس از راه های مختلفی بر افراد اثر میگذارد. این امر یافتن نشانگرهای زیستی قابل اعتماد را با مشکل مواجه میکند.
با این وجود، ترکیب آزمایشهای خون و بررسی های دیگر میتواند به پزشک برای تایید تشخیص کمک کند.
آزمایش های خون
آزمایشهای خون وجود نشانگرهای زیستی خاص در بدن بیمار را نشان میدهند.
آنتی بادی ضد هسته
تقریبا 95 درصد افراد مبتلا به لوپوس، ANA مثبت هستند. با این وجود، در برخی افراد نتیجه آزمایش ANA مثبت است اما مبتلا به لوپوس نیستند. آزمایشهای دیگر باید تشخیص بیماری را تایید کنند.
آنتی بادی های آنتی فسفولیپید
آنتی فسفولیپید آنتی بادیها (APL) گروهی از آنتی بادیهای علیه فسفولیپید هستند. APL ها در تقریبا 50 درصد مردم مبتلا به بیماری لوپوس وجود دارند. با این حال بیماران این آنتی بادی در بیماران بدون لوپوس هم دیده میشود. در بیمار دارای APL خطر لخته ی خون، سکته و افزایش فشار ریوی و افزایش خطرات مرتبط با بارداری مانند سقط جنین وجود دارد.
آزمایش آنتی بادی ضد DNA
تقریبا 70 درصد مردم مبتلا به لوپوس آنتی بادی ضد DNA دارند. احتمال مثبت شدن نتیجه آزمایش در زمان شعله ور شدن بیماری بیشتر است.
آنتی بادی ضد dsDNA
آنتی بادی علیه dsDNA نوع خاصی از آنتی بادی ANA است که در تقریبا 30 درصد افراد مبتلا به لوپوس وجود دارد. همچنین کمتر از 1 درصد افراد بدون لوپوس هم این آنتی بادی را دارند. اگر تست مثبت باشد، به این معنی است که فرد مبتلا به نوع بسیار جدی لوپوس مانند لوپوس نفریت با لوپوس کلیوی است.
انتی بادی ضد اسمیت (Anti SM)
تقریبا 20 درصد افراد مبتلا به لوپوس دارای Anti SM هستند. اسمیت ریبونوکلئوپروتئین است که در هستهی سلولها وجود دارد. این آنتی بادی در کمتر از 1 درصد افراد بدون لوپوس وجود دارد و در دیگر بیماریهای روماتیسمی نادر است. به همین دلیل در فردی که دارای این آنتی بادی است، احتمال ابتلا به لوپوس محتمل تر است. این آنتی بادی در لوپوس کلیوی غیرمعمول است.
آنتی بادی ضد U1RNP
حدود 25 درصد افراد مبتلا به بیماری لوپوس دارای آنتی بادی ضد U1RNP هستند و کمتر از 1 درصد افراد بدون لوپوس این آنتی بادی را دارند. این آنتی بادی در افراد مبتلا به پدیده رینود و ارتروپاتی جیکوب هم دیده میشود. آرتروپاتی جیکوب بدشکلی دست به علت رماتیسم است.
آنتی بادی ضد Ro-SSA و آنتی بادی ضد La/SSB
بین 30 تا 40 درصد افراد مبتلا به لوپوس آنتی بادی ضد Ro-SSA و آنتی بادی ضد La/SSB دارند. همچنین این آنتی بادیها در بیماران مبتلا به سندرم شوگرن اولیه و بیماران مبتلا به لوپوس که تست ANA منفی دارند هم دیده میشوند. این آنتی بادی در 15 درصد افراد بدون لوپوس هم دیده شده و ممکن است در بیماران مبتلا به مشکلات روماتوئید مانند روماتوئید آرتریت هم دیده شوند. اگر مادری آنتی بادی ضد Ro و ضد La داشته باشد، احتمال اینکه کودک آن مبتلا به لوپوس نوزادی باشد بالاست. زنان مبتلا به بیماری لوپوس که تصمیم به بارداری داشته باشند، باید این آزمایشها را برای بررسی وجود آنتی بادی انجام دهند.
آنتی بادی ضد هیستون
هیستونها پروتئینهایی هستند که نقش مهمی در ساختار DNA دارند. افراد مبتلا به لوپوس دارویی و SLE معمولا دارای آنتی بادی علیه هیستون هستند. با این حال، این آنتی بادیها لزوما وجود لوپوس را تایید نمیکنند.
آزمایش کمپلمان سرم (خون)
آزمایش کمپلمان سرم سطح پروتئینهایی که بدن در زمان التهاب استفاده میکنند را اندازهگیری میکند. اگر سطح کمپلمان فرد پایین باشد، نشان دهندهی وجود التهاب در بدن فرد، و SLE فعال است.
آزمایش ادرار
آزمایش ادرار به تشخیص بیماری و کنترل اثرات لوپوس برروی کلیهها کمک میکند. وجود پروتئین، گلبولهای قرمز، گلبولهای سفید و کستهای سلولی نشان میدهند که کلیهها چگونه کار میکنند. برای برخی از آزمایشها، تنها یک نمونه لازم است و برای برخی دیگر نمونه ادرار 24 ساعته مورد نیاز است.
بیوپسی بافت
بیوپسی پوست یا کبد برای بررسی آسیب یا التهاب انجام میشود.
آزمایش های تصویربرداری
اشعه X و سایر روشهای تصویربرداری برای بررسی ارگانهای تحت تاثیر لوپوس موثر هستند.
آزمایشهای کنترل وضعیت بیماری
این آزمایش ها تاثیر لوپوس بر بدن و پاسخ به درمان را نشان میدهند.
درمان لوپوس
درحال حاضر درمان قطعی برای لوپوس وجود ندارد. اما علائم و میزان عود بیماری با تغییر شیوهی زندگی و درمانهای دارویی قابل کنترل است.
درمانها در موارد زیر موثر هستند:
- درمان علائم موجود
- پیشگیری از عود بیماری و کنترل آن
- کاهش آسیب اندامها
درمان دارویی در موارد زیر موثر هستند:
- کاهش درد و تورم
- تنظیم فعالیت سیستم ایمنی
- تعادل هورمونی
- کاهش و یا پیشگیری از آسیب اندام و مفصل
- کنترل فشار خون
- کاهش خطر عفونت
- کنترل سطح کلسترول
داروهای مورد استفاده بستگی به علائم و وخامت بیماری دارد. درصورت عدم درمان، بیماری تشدید شده و تهدیدکنندهی حیات خواهد بود.
درمان های جایگزین و خانگی
علاوه بر مصرف دارو، موارد زیر میتواند به تسکین درد و کاهش خطر عود بیماری لوپوس کمک کند:
- اعمال گرما و سرما
- انجام ریلکسیشن یا مدیتیشن، شامل یوگا و تای چی
- ورزش منظم تا حد امکان
- خوردن غذاهای سالم
- ترک سیگار
- پرهیز از قرار گرفتن در معرض نور خورشید و لامپ UV
- پرهیز از استرس تا حد امکان
چشم انداز
امروزه با کمک روشهای درمانی، طول عمر بیماران مبتلا به لوپوس افزایش یافته است. درمان در کنترل بیماری نقش داشته و بنابراین، بیمار میتواند زندگی فعال و سالمی داشته باشد.
به دنبال افزایش دانش ژنتیکی، پزشکان امیدوارند که بتوانند لوپوس را در مراحل اولیهی بیماری تشخیص دهند. این امر در پیشگیری از آسیبهای ناشی از بیماری لوپوس کمک کننده خواهد بود.
منابع
https://www.medicalnewstoday.com/articles/323653#classification-11-criteria
https://www.healthline.com/health/lupus
.